नई दिल्ली: भारत के दैनिक कोविड के मामले में गिरावट राहत देने वाली खबर है, लेकिन एक और मीट्रिक है जो भारत के कोरोनावायरस के ट्रेजेक्टोरी को बेहतर बनाता है -वो है सीएफआर (केस फेटेलिटी रेट).
सीएफआर कोविड-19 के कारण मरने वाले लोगों का अनुपात है, जो कि बीमारी का शिकार हैं. पिछले छह महीनों में, भारत का सीएफआर 1 मई को 3.28 प्रतिशत से 1 नवंबर तक 1.49 प्रतिशत हो गया है. इसमें 50 प्रतिशत से अधिक गिरावट आयी है.
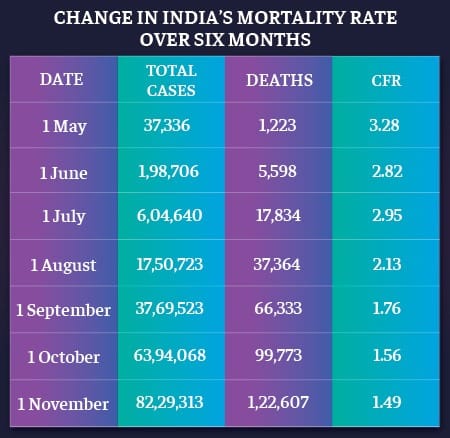
विशेषज्ञों का कहना है, देश में व्यापक परीक्षण और इस बीमारी के साथ कैसे निपटा जाए इस बारे में बेहतर समझ का यह परिणाम है.
बीमारी के साथ चिकित्सा प्रणाली के अनुभव ने, जब एक मरीज की ऑक्सीजन संतृप्ति 94 प्रतिशत से कम हो जाती है तो इनवेसिव वेंटिलेटर पर ऑक्सीजन को प्राथमिकता देने के लिए प्रेरित किया है और अधिकांश राज्यों में व्यापक परीक्षण और राज्यवार ऑन-डिमांड परीक्षण की पेशकश की है.
विशेषज्ञ कहते हैं, शुरुआती दिनों के डर को बेहतर जागरूकता से बदल दिया गया है, न केवल डॉक्टरों और स्वास्थ्य नीति निर्माताओं के बीच, बल्कि यहां तक कि आम जनता भी, जो अब घर पर पल्स ऑक्सीमीटर रखने के महत्व को समझते हैं और यदि रीडिंग नीचे होती है, तो अस्पताल पहुंचने की आवश्यकता होती है.
सबक सीखना
डॉ विनोद पॉल, सरकारी थिंक-टैंक नीति आयोग में सदस्य (स्वास्थ्य) और केंद्र सरकार की कोविड-19 रणनीति के प्रमुख आर्किटेक्ट में से एक कहते हैं कि भारत के गिरते हुए सीएफआर के दो पहलू हैं.
उन्होंने कहा, ‘सबसे पहला, समय के साथ, हमने रोग के पैथोफिज़ियोलॉजी को बेहतर तरीके से समझा और महसूस किया कि क्या काम कर रहा है, क्या नहीं कर रहा है. विशेष रूप से कोमोरिडिटी वाले लोगों लिए हमने, उच्च-प्रवाह ऑक्सीजन के उपयोग, गैर-इनवेसिव वेंटिलेशन के उपयोग, एंटीकोआगुलंट्स के उपयोग, समय पर डेक्सामेथासोन के उपयोग (एंटी-इन्फ्लेमेटरी स्टेरॉयड) और समग्र सहायक देखभाल के महत्व को महसूस किया.’
दूसरा हिस्सा यह है कि इस प्रणाली ने रोगियों के शुरुआती संघटन को समझा, खासकर जब ऑक्सीजन संतृप्ति स्तर में गिरावट आई, घर पर देरी करने के महत्व, एम्बुलेंस की प्रतीक्षा में देरी, और तीसरा (एक मरीज के अस्पताल पहुंचने के बाद होने वाली देरी) को समझा. उन्होंने कहा, लोग जागरूक भी हुए और ऑक्सीमीटर एक घरेलू वस्तु बन गई.
उन्होंने कहा सबसे महत्वपूर्ण बात, ‘राज्य और केंद्र सरकारें और पेशेवर चिकित्सा निकाय इस बीमारी के बारे में एक-दूसरे को शिक्षित करने के लिए बहुत प्रयास करते हैं.’
उन्होंने उदाहरण के तौर पर दिल्ली का हवाला देते हुए कहा कि पहले 72 घंटों में होने वाली 70 प्रतिशत मौतें, जिससे हताहतों को कम करने के लिए प्रणाली तैयार करने के लिए बड़े पैमाने पर प्रयास किए गए और यह सुनिश्चित करने के लिए जागरूकता अभियान चलाया गया कि लोगों को अस्पताल पहुंचाने में ज्यादा समय न लगे.
हमने महसूस किया कि एक मरीज को इंटुब्यूट करते हुए और उसे वेंटिलेटर पर रखना एक जटिल और खतरनाक प्रक्रिया है, उच्च-प्रवाह ऑक्सीजन बहुत प्रभावी है. शुरुआती देखभाल और सरल तौर-तरीकों पर ध्यान केंद्रित किया गया.
यह भी पढ़ें : राज्य सरकार, स्वास्थ्य मंत्रालय Covid मरीजों को पोलिंग बूथों पर वोटिंग की इजाजत वाली EC की गाइडलाइन के खिलाफ
‘कुल मरीजों की संख्या बदल गई है’
भारत के सार्वजनिक स्वास्थ्य फाउंडेशन के अध्यक्ष और सरकार के कोविड-19 टास्क फोर्स के सदस्य डॉ. के श्रीनाथ रेड्डी ने कहा एक और महत्वपूर्ण बात जो महामारी की शुरुआत के बाद से हुई है, वह यह है कि भारत बहुत अधिक परीक्षण कर रहा है और परीक्षण प्रोटोकॉल को ऑन-डिमांड परीक्षण की अनुमति देने में छूट दी गई है.
शुरुआती दिनों में, भले ही डब्ल्यूएचओ का निर्देश केवल ‘परीक्षण, परीक्षण’ था, लेकिन संसाधन उपलब्धता के बारे में चिंताओं ने भारत को काफी हद तक रोगसूचक लोगों के लिए और उन लोगों के लिए परीक्षण को रेस्ट्रिक्ट कर दिया था जो कि कोविड-19 रोगियों के संपर्क में थे.
जून के बाद से, परीक्षण के लिए रैपिड एंटीजन परीक्षणों को आरटी-पीसीआर के विकल्प के रूप में पेश किया गया है, जो कि कन्टेनमेंट और अस्पताल की सेटिंग्स में सस्ता परीक्षण है. कई राज्यों ने तेजी से एंटीजन परीक्षणों को भी शामिल किया है.
रेड्डी ने कहा, ‘कुल मामलों की संख्या अब बहुत अधिक है. इससे पहले, हम केवल रोगसूचक (लोगों) और संपर्कों का परीक्षण कर रहे थे, लेकिन अब अधिक उदार परीक्षण के साथ, हम अब बहुत अधिक स्पर्शोन्मुख और हल्के मामलों को पकड़ रहे हैं, जो पहले बच गए थे.’
इनके बेहतर परिणाम भी होंगे, इसलिए अंश (मौतों की संख्या) उतना नहीं बढ़ता है. इससे, सीएफआर नीचे चला गया है. रोगी प्रबंधन में भी सुधार हुआ है, लेकिन इन दोनों कारकों की अलग से जांच करने की आवश्यकता है.’
रेड्डी के अनुसार, बेहतर रोगी प्रबंधन के योगदान को समझने के लिए, ‘केवल अस्पताल में भर्ती मरीजों के परिणामों को देखने की जरूरत है.’
महामारी के शुरुआती दिनों से उपचार के दृष्टिकोण में बदलाव के बारे में बात करते हुए उन्होंने कहा, ‘बड़े बदलाव ऑक्सीजन स्टेरॉयड और क्वारेंटाइन हैं, जिन्होंने सिस्टम के प्रेशर को कम कर दिया और अस्पताल में भर्ती होने के लिए मरीजों को अधिक बेड को खाली किया.’
डॉ गगनदीप कांग, क्रिश्चियन मेडिकल कॉलेज, वेल्लोर में गैस्ट्रोइंटेस्टाइनल साइंसेज विभाग में एक प्रोफेसर और एक सरकारी कोविड-19 वैक्सीन अनुसंधान पैनल के पूर्व सदस्य (अप्रैल में भंग) भी इस बात से सहमत हुए.
उन्होंने कहा ‘ महामारी के शुरुआती दिनों में, जो हमने गंभीर श्वसन संकट प्रबंधन प्रोटोकॉल से सीखा था, उसका उपयोग करने के लिए हमने अभ्यास को बदल दिया है क्योंकि हम अधिक सीखते जा रहे हैं. हमने स्वीकार किया कि हमें जितना हो सके इनवेसिव वेंटिलेशन में देरी करनी चाहिए, जैसे ही संतृप्ति 94 प्रतिशत से कम हो जाती है, हमें पूरक ऑक्सीजन पर रोगियों का इलाज इलाज शुरू करना चाहिए. हमें रोगियों को अधिक आसानी से सांस लेने के स्थिति में रखना चाहिए, हमने सीखा है कि एंटीकायगुलेंट किसे देना है स्टेरॉयड आदि कब शुरू करना है.
इनमें से प्रत्येक परिवर्तन ने हमें परिणामों को बेहतर बनाने और अधिक जीवन बचाने में मदद की है.
स्टाफ की कमी पर काबू
एम्स में एनेस्थिसियोलॉजी, पेन और क्रिटिकल केयर की प्रोफेसर डॉ अंजन त्रिखा ने उसी आकलन की पेशकश की. उन्होंने कहा, हमने महामारी के शुरुआती दिनों में बीमारी के बारे में सीमित ज्ञान के साथ शुरुआत की थी. हमने वायरल निमोनिया के अन्य रूपों – H1N1, सार्स, मर्स इत्यादि के प्रबंधन से हमारे अनुभव के साथ रोगियों का इलाज करने की कोशिश की, तब से, हमने अपने उपचार करने के तरीके को बदल दिया है.
उन्होंने कहा, अब हमने सीखा है कि कब और कितने एंटीकोआगुलंट्स, स्टेरॉयड, रेमेडिसविर दिए जाने हैं. इसके अलावा, हमने महसूस किया है कि कब और कौन से रोगी प्लाज्मा जैसे तौर-तरीकों के साथ सुधार दिखा सकते हैं. इन परिवर्तनों में से प्रत्येक हमें परिणामों को बेहतर बनाने और अधिक जीवन बचाने में मदद करता है.
पिछले कुछ महीनों में, अस्पतालों ने उपलब्ध कर्मचारियों की क्षमताओं का बेहतर अनुकूलन करने के लिए कर्मचारियों की कमी से निपटने के लिए भी सीखा है.
‘मैं सिर्फ डॉक्टरों के बारे में नहीं बल्कि स्वास्थ्य कर्मियों के बारे में बात कर रही हूं. मैं शुरू से कह रही हूं कि यही असली मुद्दा है. मार्च में, हम सभी नौसिखिए थे, हम बहुत ज्यादा नहीं जानते थे. अब भी, हमें नहीं पता कि एक साल बाद मरीज कैसा होगा क्योंकि हमने इसे नहीं देखा है. हम समझदार हैं, अधिक परीक्षण कर रहे हैं. लेकिन मैनपावर के बिना कुछ भी संभव नहीं है ? त्रिखा ने कहा कि यह फाइटर पायलटों के बिना राफेल जेट खरीदने जैसा है.
उन्होंने कहा कि अस्पतालों ने कुछ हद तक कमी से निपटने के लिए लोगों को जोड़ा है. गैजेट्स ठीक हैं, लेकिन लोगों को उन्हें संचालित करने की आवश्यकता है. हमने स्टाफ की कुछ हैंडहोल्डिंग की है, स्थिति को कुछ हद तक बदलने के लिए स्वास्थ्य देखभाल श्रमिकों को गैर-महत्वपूर्ण क्षेत्रों से स्थानांतरित कर दिया गया.
इस खबर को अंग्रेजी में पढ़ने के लिए यहां क्लिक करें

